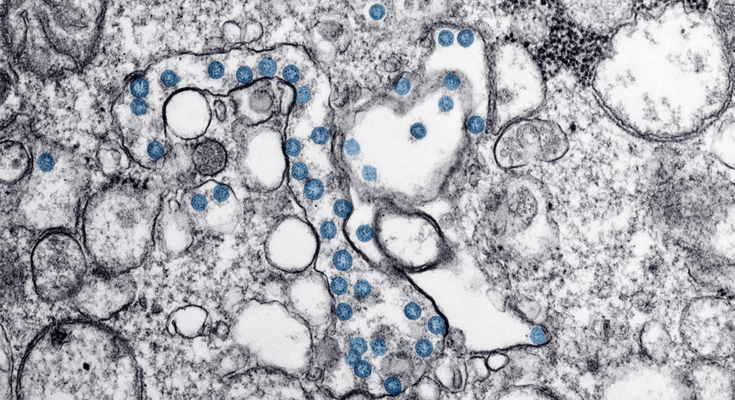
Capa: AASS. SciLine. Vírus (azul) em cultura de células. Imagem microscópica eletrônica de transmissão do primeiro caso americano de COVID-19, anteriormente conhecido como 2019-nCoV. As partículas virais esféricas, de cor azul, contêm seções transversais no genoma viral, vistas como pontos pretos.
Algumas questões mais frequentes (QF) e questões enviadas (letras iniciais) ao Espaço Ciência Viva sobre o COVID-19 foram respondidas abaixo. Algumas questões enviadas ao Espaço Ciência Viva foram agrupadas, de acordo com os conceitos envolvidos.
Os dados estão atualizados em 30 de abril de 2020. Podendo haver novidades na área após esta data.

(Questão GASSA): Qual a diferença específica : Coronavírus, Covid-19?
CORONAVIRUS formam uma FAMÍLIA de Vírus.
Apesar de não serem seres vivos, os vírus também são classificados de acordo com características e modos de interação com os seres vivos. Algumas dessas características que permitem classificar os vírus são:
- Genoma, podem ser do tipo RNA ou DNA, de acordo com seu material genético. E na Classificação de David Baltimore (Prêmio Nobel de 1975) existem 3 grupos principais (vírus RNA, vírus DNA e vírus de Transcrição Reversa) dependendo de seu genoma e de seu modo de replicação de DNA.
- Sua estrutura também apresenta diferenças.
- Quanto aos seus hospedeiros: eles podem hospedar bactérias, plantas ou animais.
- Podem causar infecções em diferentes tipos celulares.
Deste modo, os Coronavírus são um grupo de vírus com algumas semelhanças que foram agrupados na Família Coronaviridae. Todos são do tipo RNA, e podem hospedar diferentes animais e causar infecções no sistema respiratório.
Os primeiros coronavírus humanos foram isolados pela primeira vez em 1937. No entanto, foi em 1965 que o vírus foi descrito como coronavírus, em decorrência do perfil na microscopia. O nome escolhido vem das primeiras imagens de microscopia eletrônica pois eles pareciam ter uma coroa viral ao seu redor como o Sol apresenta uma coroa solar em suas imagens. O nome decorre, então, dessa aparência do vírus nas primeiras micrografias.

COVID-19, NOME-CÓDIGO DE UMA NOVA DOENÇA?
Os coronavírus são a segunda principal causa do resfriado comum (os primeiros são da família dos rinovírus) e, até as últimas décadas, raramente causavam doenças mais graves em humanos do que o resfriado comum.
Até maio de 2020, havia sete CoronaVírus Humanos (HCoV) conhecidos de casos graves, entre eles o SARS-COV (que causa síndrome respiratória aguda grave), o MERS-COV (síndrome respiratória do Oriente Médio) e o SARS-CoV-2 (vírus que causa a doença COVID-19).
A doença foi identificada pela primeira vez em Wuhan, na província de Hubei, República Popular da China, em 1 de dezembro de 2019, mas o primeiro caso foi reportado em 31/12/19 quando o novo agente do coronavírus foi identificado.
O nome COVID-19 é uma abreviatura de Coronavirus Disease 2019, que significa Doença Coronavírus 2019. O nome-código é formado por (Família+”Doença”+Ano da identifiação).
Deste modo, temos três conceitos diferentes:
- A família de vírus: os Coronavírus.
- A doença: COVID-19.
- O vírus: SARS-CoV-2 (Severe Acute Respiratory Syndrome – CoronaVirus 2), inicialmente denominado provisoriamente de “2019-nCoV”.
(QF) O vírus da COVID-19 foi produzido em laboratório?
(Questão AC) É #FAKE que Tasuku Honjo, Nobel de Medicina em 2018, disse que coronavírus foi criado por cientistas!
(Questão PM) Infelizmente a grande quantidade de fakenews que circula, faz com que a população quebre as medidas de distanciamento social e não acredite no alto índice de mortes no país!

O nobel de medicina dá aulas na Universidade de Kyoto desde 1984. Ele e o americano James P. Allison ganharam o Nobel em 2018, após ambos descobrirem a terapia de checagem imunológica. O novo método faz com que as células do sistema imunológico voltem a combater tumores.
Uma mensagem amplamente compartilhada no Facebook, Twitter e WhatsApp atribui ao japonês Tasuku Honjo, ganhador do Prêmio Nobel de Medicina em 2018, a afirmação de que o novo coronavírus “não é natural” e foi “fabricado na China”, ao mesmo tempo em que garante que Honjo trabalhou em um laboratório em Wuhan durante quatro anos. As alegações são falsas: a afirmação foi publicada originalmente por uma conta no Twitter que não corresponde a Honjo.
O diretor da equipe de comunicações globais da Universidade de Kyoto – onde Honjo trabalha -, David Hajime Kornhauser, confirmou à equipe de verificação da AFP que “uma conta no Twitter que afirma representar as opiniões do Dr. Honjo – que foi a fonte de grande parte da informação falsa – é fraudulenta e difamatória”, acrescentando que o ganhador do Nobel de Medicina não tem conta no Twitter.
O Nobel de Medicina afirmou:
“Em meio à dor, à perda econômica e ao sofrimento global sem precedentes causados pela pandemia de COVID-19, me entristece enormemente que meu nome e o da Universidade de Kyoto tenham sido utilizados para difundir acusações falsas e desinformação”. (…) “Nesta fase, quando toda a nossa energia é necessária para tratar os doentes, prevenir uma propagação ainda maior de tristeza, e planejar um novo começo, a difusão de alegações infundadas sobre as origens da doença distrai perigosamente”.
O genoma mapeado do vírus da COVID-19 indicam uma evolução natural do vírus. Manipulações genéticas são passíveis de serem identificada por todos os laboratórios e nada indica este tipo de manipulação.
(QF) Quais são os sintomas da doença?
(Questão VG): A febre é “obrigatória” como sintôma da COVID-19?
(Relato VS): Eu acabei de sair do Hospital com COVID-19. Sinceramente, não acho os sintomas parecidos com os de uma Gripe. (…) Eu comecei a ter sintomas leves dia 18/4. Tive mal estar e garganta arranhando. Fiz o teste PCR dia 24. Só comecei a ter febre de 38 graus no dia 1/5.
(Questão TeC): Pessoas com tosse a mais de um mês, sem febre, mas com dor no corpo podem entrar na lista de casos suspeitos?
Realmente VS não é um resfriado ou gripe comuns, muito menos uma “gripezinha”. As pessoas com doença de coronavírus 2019 (COVID-19) tiveram uma ampla gama de sintômas relatados – desde sintômas leves a doenças graves e morte. Estes sintomas podem aparecer de 2 a 14 dias após a exposição ao vírus:
- Febre (podendo ser de leve a grave).
- Tosse
- Falta de ar ou dificuldade em respirar
- Arrepios
- Agitação repetida com calafrios
- Dor muscular
- Dor de cabeça
- Dor de garganta
- Nova perda de paladar ou olfato.
Em casos mais graves, a infecção pode causar pneumonia, síndrome respiratória aguda grave, insuficiência renal e até morte.
Se você está doente com COVID-19 ou pensa que pode ter COVID-19, não saia de casa, exceto para obter assistência médica, e não visite áreas públicas. Aqueles com alguns desses sintomas devem procurar assistência médica para investigar.
(QF) Como sei se tenho o vírus?
(QF) Devo ser testado para o COVID-19?
Os sintomas podem aparecer de 2 a 14 dias após a exposição. Os sintomas consistem em febre, tosse e falta de ar. Se algum desses sintomas ocorrer, ligue para seu médico para discutir as próximas etapas.
Se você desenvolver sintomas como febre, tosse e / ou dificuldade em respirar e estiver em contato próximo com uma pessoa conhecida por COVID-19 ou tiver viajado recentemente de uma área com disseminação contínua de COVID-19, fique em casa e ligue para seu médico ou pronto socorro.
Pacientes mais velhos e indivíduos que têm condições médicas subjacentes graves ou são imunocomprometidos devem entrar em contato com seu médico ou pronto socorro imediatamente, mesmo que sua doença seja leve.
Se você tiver sintomas graves, como dor ou pressão persistente no peito, nova confusão ou incapacidade de despertar ou lábios azulados do rosto, entre em contato com sua rede hospitalar. O Ministério da Saúde disponibilizou uma listagem de centros de referência para a doença, mas recomendam que procure um serviço de saúde apenas se apresentar falta de ar.
- Lista de hospitais que prestam atendimento em seu estado/município.
- Lista dos postos de saúde que prestam atendimento em seu estado/município.
- Laboratórios públicos de referência de testagem para coronavírus
O seu médico irá determinar se você tem sinais e sintomas de COVID-19 e se deve fazer o teste.
(Questão IC): Quantos dias após o diagnóstico positivo, uma pessoa deixa de ser transmissora do vírus?
Esta questão pode ser melhor respondida em termos dos sintomas detectados.
De acordo com o Centro Europeu de Prevenção e Controle de Doenças da União Europeia, o período de incubação do SARS-CoV-2 é entre 2 e 14 dias. Intervalo esperado entre a exposição de uma pessoa ao vírus e o início dos sintomas de COVID-19 (tosse e febre, nos casos mais comuns, e falta de ar nos mais graves, entre outros). Ou seja, até 2 semanas para desenvolver um conjunto de sintomas.
Segundo o Centro de Controle de Doenças dos Estados Unidos (CDC), é na segunda semana da infecção que existe o maior perigo de transmissão.
A recomendação da CDC, porém, é que pessoas que tenham contraído o vírus limitem suas interações e fiquem em casa de quarentena por pelo menos 10 dias após a febre ter sumido completamente – período em que todos os sintomas de COVID-19 terão desaparecido completamente e a possibilidade de transmissão também.
(Questão NM): Por que esse vírus é tão agressivo? Qual é o mecanismo imunológico para tanta agressividade?
(Questão DMP) Qual ou quais os tipos de células “de preferencia” dos Coronavirus?
Para avaliar a agressividade de uma doença ou de um vírus, devem ser analisados vários dados sobre a doença.
AVALIANDO OS CASOS DE MORTES
- A Taxa de MORTALIDADE da doença: Quantas pessoas morrem da doença em um ano por habitante? O Sistema de Saúde deve usar essa informação para avaliar as causas de mortes mais graves em seu país. As infecções respiratórias estão entre as primeiras causas. Pode ser calculada por país, região ou cidade onde ocorre a doença. No Brasil, há uma grande variedade regional.
- Em 2002, no mundo, as causas mais graves são: 1. Enfarte, 2. Derrame cerebral, 3. Infecções respiratórias, 4. HIV/AIDS, 5. Doenças pulmonares obstrutivas, 6. Doenças associadas à diarreia, 7. Tuberculose, 8. Malária, 9. Câncer de traqueia/brônquios/pulmão e 10. Acidentes de trânsito .
- Taxa ou Coeficiente de LETALIDADE? Indica a proporção entre o número de mortes por uma doença e o número total de doentes que sofrem dessa doença, ao longo de um determinado período de tempo. Em outras palavras, daqueles que pegam a doença, quantos morrem e quantos se curam? Também pode ser nacional ou regional. É um número que precisa ser bem avaliado pois depende totalmente do número correto de casos confirmados para expressar a realidade. Os casos de subnotificação podem afetar bastante essa taxa.
- Taxa de MORBIDADE? Quantas pessoas em uma região pegaram a doença compara quantas habitantes da região.
AVALIANDO A DISSIMINAÇÃO DA DOENÇA
Existem vários índices que precisam de ser observados:
- Quantos casos ou mortes por dia? E como isso aumenta? Pode ser um indicativo se as medidas adotadas estão sendo eficientes.
- De quanto em quanto tempo os casos e as mortes duplicam? Indica o perigo de ser um crescimento exponencial incontrolável de mortes.
- Se uma pessoa pegar, quantas pessoas ela pode contaminar? Muito associada às formas de contágio da doença.
Como a doença é transmitida por contágio de pessoa a pessoa e contato com as partículas virais, ela tem um potencial de ser altamente “contagiante”, sem ficar restrita a uma região como as epidemias. Por se tratar, desta forma, de uma PANDEMIA, todas as medidas para reduzir estes índices devem ser adotados.
O que torna a COVID-19 ainda mais grave é a necessidade de um tratamento prolongado (vários dias) usando tecnologias de auxílio respiratório. Isto provoca uma alta demanda para o Sistema de Saúde que – como temos visto na maioria dos países não está preparada.
A redução desses valores é um sinal do sucesso das medidas e não que elas devam ser suspensas.
AVALIANDO O VÍRUS
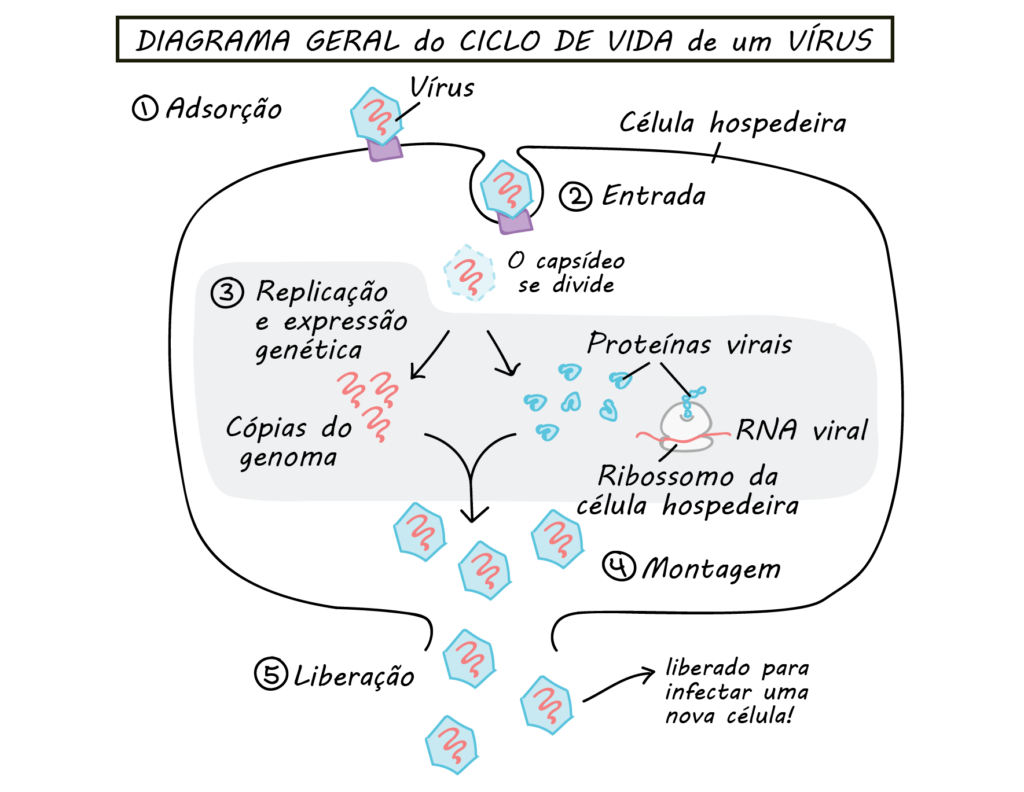
Em uma escala nanoscópica, uma infecção viral significa que uma carga de vírus está usando suas células para fazerem mais cópias de si mesmo. Isso ocorre nas seguintes etapas:
- Ligação: o vírus é atraído por moléculas receptoras em um determinado tipo de célula do ser vivo. (O ser humano possui mais de 200 células diferentes).
- Entrada. O vírus ou seu respectivo material genético abre a membrana celular e penetra no interior da célula.
- Replicação do genoma. o material genético do vírus “reprograma” a célula hospedeira, fornecendo instruções na forma de DNA ou RNA viral, e usa os recursos da célula hospedeira para produzir mais vírus.
- Montagem Novas partículas virais são montadas de cópias do genoma e de proteínas virais.
- Liberação. Partículas virais completas saem da célula e podem infectar outras células.
Todas essas fases podem ser “medidas”:
- Quais e quantos tipos de células o vírus consegue infectar?
- O tempo que o vírus demora para penetrar e replicar seu material genético?
- Quantos novos vírus e com que rapidez eles são liberados para infectar outras células?
Essas etapas estão sendo estudadas e as primeiras pesquisas indicam que o vírus da COVID-19 consegue infectar células de tecidos do sistema respiratório e também do sistema imunológico – o que agrava mais ainda a situação.
As pesquisas indicam também que o vírus também tem elevadas taxas de replicação. Os medicamentos atualmente em teste atuam em algumas dessas fases para tentar reduzir a replicação do vírus.
(Questão Nac): É a própria imunidade que atrapalha a gente? É por isso que corticoide pode estar sendo útil?
(Questão NM) Então, o vírus é, na verdade, uma bobeira. A gente nem consegue matar ele. O problema, mesmo, é a nossa resposta imunológica?
Não podemos considerar o vírus uma “bobeira”. Afinal, é ele que desencadeia todo o processo inflamatório.
O vírus além de infectar as células do sistema respiratório, como as células que formam os tecidos pulmonares, também infectam células do sistema imunológico – o que pode provocar uma forte e desregulada reação chamada sepse. A sepse é uma disfunção orgânica com risco de vida causada por uma resposta muito desregulada do sistema imune da pessoa infectada à infecção. A partir de informações atualmente disponíveis em casos clínicos de COVID-19, as infecções por COVID-19 mais graves podem resultar em tal disfunção orgânica, agravando muito a situação do paciente e até a morte.
Os corticoides podem reduzir essa reação, a chamada imunosupressão. Mas, reduzir a ação do seu sistema imunológico não é prevenção, não é um tratamento que possa ser generalizado ou aplicado sem critérios rigorosos. E só pode ser utilizado em situações graves, sob rigoroso controle médico.
(QF) A vacinação contra a gripe ou a vacina contra a pneumonia pode ajudar a prevenir a pneumonia provocada pela COVID-19?
(Questão DMP): Existe possibilidade de alguma vacina viral apresentar alguma resposta cruzada com o Covid19, promovendo algum tipo de proteção?
Não há evidências de que a vacinação contra a gripe ajude contra o COVID-19. São vírus diferentes e os anticorpos que nos protegem de um vírus não nos protegem contra o outro. No entanto, você pode ser infectado pelos dois vírus ao mesmo tempo, e a vacinação contra a gripe reduzirá a chance de contrair a gripe e ficar doente por causa de dois vírus ao mesmo tempo.
Da mesma forma, vacinas como a vacina pneumocócica e a vacina contra o Haemophilus influenza tipo B (Hib) não oferecem proteção contra o novo coronavírus. O termo pneumonia significa qualquer inflamação pulmonar causada por uma infecção bacteriana ou viral.
Embora essas vacinas não sejam eficazes contra o COVID-19, é altamente recomendável a vacinação contra doenças respiratórias para proteger sua saúde.
(QF) Existem terapias disponíveis para tratar o COVID-19?
(Questão NM): Já existe esse remédio “Redemsivir” aqui no Brasil? Parece bom, né?
(Questão NM) Quais remédios posso tomar em casa (corticoide, cloroquina, anticoagulante)?
(Questão PM): Qual a relação entre a Heparina com a Covid-19? Esse produto está sendo usado? As pesquisas em andamento tem a Heparina como solução?
(Questão TeC): Quais são as perspectivas futuras sobre tratamento da Covid-19? Em que pé andam as pesquisas?
(Questão NM) Muita gente vem tomando em casa anticoagulante subcutâneo, cloroquina e corticoide. É por aí, mesmo? Tá certo?
(Questão NM) Quando tomar corticoide? Tem indicação?
(Questão AT) Um protocolo utilizado para tratar os pacientes na Espanha com corticóides no início da infecção, diminuiu a quantidade de óbitos, segundo a Dra Marina Bucar. Seria isso uma esperança aqui no Brasil ?
(QF) O fosfato de cloroquina ou a hidroxicloroquina ajudam a combater a Covid-19?
É muito cedo para dizer definitivamente se esses medicamentos serão eficazes no combate ao COVID-19, e estão sendo realizados Ensaios Clínicos completos para determinar a eficácia em pessoas.

Fosfato de cloroquina
Embora exista alguma evidência de que o fosfato de cloroquina e um composto relacionado à hidroxicloroquina possam ser eficazes contra o COVID-19, a maioria dos dados que temos é “in vitro”, significando experimentos realizados no tubo de ensaio e não em alguns animais ou seres humanos.
É importante observar que o fosfato de cloroquina e a hidroxicloroquina podem ser tóxicos e não devem ser usados, a menos que prescritos por um médico. Já houve relatos de indivíduos tentando se automedicar e morrendo de “envenenamento por cloroquina“.
Antivirais
Atualmente, os cientistas estão testando diferentes tipos de antivirais que trabalham contra influenza, HIV e até Ebola, para verificar se são eficazes contra o vírus COVID-19.
Os ensaios clínicos com um medicamento antiviral chamado Remdesivir começaram em fevereiro de 2020. Um indivíduo nos EUA que foi tratado com Remdesivir viu melhora em seus sintomas. Em um ensaio na China realizado entre Fevereiro-Março de 2020, o remdesivir não se demonstrou eficaz na redução do tempo dos pacientes, nem na taxa de letalidade, além de ter causado uma série de efeitos adversos, obrigando os pesquisadores a interromperem o estudo. Em Março de 2020, um novo estudo do remdesivir no macaco-rhesus, demonstrou que a droga evita a progressão da doença. Em 18 de Março de 2020, a Organização Mundial de Saúde anunciou que trataria de um grupo de pacientes com o remdesivir. Outros estudos clínicos estão sendo planejados. Seu uso é em casos graves hospitalares com controle médico rigoroso!
Além disso, existem ensaios clínicos de outros medicamentos, incluindo Favipiravir, Ribavirina e Galidesivir. No entanto, é importante observar que esse tratamento é altamente experimental e os cientistas precisam de mais informações para determinar se é amplamente eficaz contra o COVID-19 antes de administrá-lo à população em geral.
Anticoagulantes
A Heparina é um medicamento anticoagulante. Ela torna o sangue mais fluido, inibe a formação de trombos ou coágulos e aumenta as concentrações de lipídios no sangue. Mas pode provocar hemorragias, diminuição na contagem de plaquetas, queda de cabelo, osteoporose, reações alérgicas e necrose de pele. E o que isto tem a ver com a COVID-19?
A primeira paciente com covid-19 na UTI do Sírio-Libanês, apresentou cianose (pontas dos dedos azuladas) e uma queda abrupta da oxigenação do sangue. “Embora o pulmão insuflasse o ar normalmente, o oxigênio não estava entrando na corrente sanguínea”, relata a Dra. Elnara Negri, da Faculdade de Medicina da USP. A Heparina passou a ser testada em casos graves de Covid-19 em tratamento no Hospital Sírio-Libanês de São Paulo, com participação de médicos da Faculdade de Medicina da USP. A heparina reverteu obstruções nos vasos sanguíneos do órgão, melhorando a respiração e fazendo o oxigênio chegar ao sangue. Com a melhora, os pacientes puderam deixar de usar ventilação mecânica e sair da Unidade de Terapia Intensiva do hospital. A partir deste caso, foi levantada a hipótese de haver um quadro de coagulação intravascular nos pulmões, em reação à tempestade inflamatória causada pelo vírus, impedindo que o oxigênio chegasse ao sangue. “Como a paciente já apresentava sinais de trombose na pele, foi indicado um anticoagulante e em oito horas acontece uma melhora da oxigenação, fazendo com que os dedos voltassem a ter sua coloração normal” ressalta Elnara. Com indicacação da médida, realizou-se autópsia em pessoas que morreram de covid-19, verificando que elas apresentavam um grande número de trombos na microcirculação pulmonar, confirmando a hipótese inicial. Deste modo, a Heparina e outros coagulantes reduzem as tromboses que podem ser provocadas nos casos graves da Covid-19. Mas, devido as suas muitas contra-indicações não pode ser usada fora desse contexto. Jamais tome Heparina em casa sem um rigoroso controle médico. E se um médico caseiro recomendar, questione o motivo! Ela não é preventiva, ela resolve casos de trombose e pode causar fortes hemorragias.
Drogas contra parasitas?
A Ivermectina é uma droga farmacológica usada no tratamento de vários tipos de infestações por parasitas, tais como piolhos, sarnas, oncocercoses, estrongiloidíases, tricuriases, ascaridíases e filaríases linfáticas. Mas, vírus não são piolhos, qual a relação? Um estudo liderado pela Monash University, em Melbourne, na Austrália, demostrou que a ivermectina possui atividade antiviral, em teste in vitro, contra o vírus causador da COVID-19, o SARS-CoV-2. Isto significa que a sua replicação foi reduzida em culturas de células “em vidro”. A conclusão dessa pesquisa in vitro foi “A ivermectina, portanto, merece uma investigação mais aprofundada quanto a possíveis benefícios em humanos”. Mas, ela não foi testada nem em animais. Não sabemos ainda a causa exata da redução da replicação. Usar em humanos, nesse momento, sem controle, é um grande risco!
Hormônios?
O cortisol é um hormônio esteroide produzido pela glândula adrenal, que está envolvido na resposta fisiológica a situações de estresse (estresse físico, como doenças infecciosas, ou estresse emocional). Corticoide é um termo mais amplo que engloba o cortisol e outras formas sintéticas, que atuam no mesmo receptor do cortisol. Os corticoides podem ser usados em dois cenários:
- na reposição de pacientes com insuficiência adrenal.
- no tratamento de doenças autoimunes ou associadas a resposta inflamatória exacerbada,
Em doses acima das concentrações produzidas pelas adrenais normais, os corticoides exercem ação anti-inflamatória e imunossupressora. A partir de casos de melhoria de poucos pacientes, já foi autorizada o avanço das pesquisas. Entretanto, é uma medicação que só pode ser usada, se for super controlada e avaliada por exames médicos periódicos que vão avaliar a dosagem e a duração do medicamento.
Enfim, todos os estudos estão numa fase muito inicial, e a grande maioria apresenta melhoras em situações muito, muito específicas e nenhum – absolutamente nenhum tratamento experimental – pode ser usado sem rigoroso acompanhamento médico.
O Milken Institute está criando um recurso COVID TRACKER que rastreia os tratamentos com COVID-19 e o progresso da vacina.
O rastreador de pesquisas mostra informações, tais como: produto, estágio da pesquisa, testes clínicos, quem financia e quem realiza, se já foi publicado e as fontes de informação da pesquisa. Um instrumento muito útil para realmente conhecer os detalhes e contexto das pesquisas.
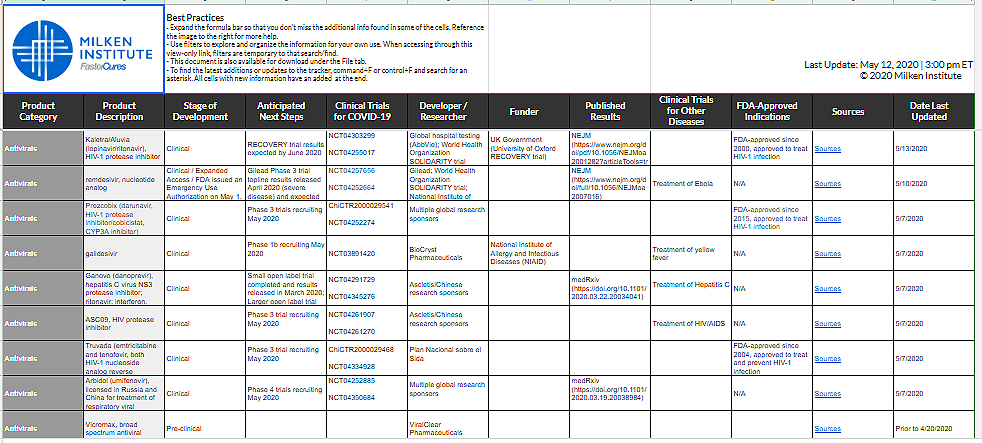
Em 14 de maio de 2020, tínhamos oficialmente registrados:
216 tratamentos em estudos (dos quais, 23 estudos iniciais de antivirais).
133 vacinas em desenvolvimento.
Apesar de parecer um número elevado, deve-se considerar que estatisticamente a maior parte das pesquisas nessas áreas normalmente não obtém resultados satisfatórios.
É possível usar soro convalescente – anticorpos daqueles que se recuperaram do COVID-19 – para tratar outros?
Essa é uma estratégia que está sendo testada no momento. O conceito de dar anticorpos de uma pessoa para outra para proteger da doença é chamado imunização passiva.
Você também pode ouvir sobre isso no contexto do soro convalescente; soro refere-se apenas à parte do sangue que contém anticorpos.
Posso tomar medicamentos sem receita para reduzir minha febre, se achar que tenho COVID-19?
As opções mais comuns para redutores de febre incluem ibuprofeno e acetaminofeno.
A Organização Mundial da Saúde (OMS) esclareceu que não recomenda o uso de ibuprofeno como automedicação no tratamento de febre ou dor associada ao COVID-19.
Pacientes que receberam medicamentos anti-inflamatórios prescritos devem conversar com seus médicos ou profissionais de saúde antes de trocar qualquer medicamento.
A OMS está coletando mais dados antes de fazer uma recomendação formal.
(Questão LS) Um parâmetro que é a baixa saturação de oxigênio, sendo que em algumas pessoas só tem um leve cansaço que pode ser visto como cansaço normal,como saber isso antes que seja tarde demais?
(Questão NM) Posso ficar monitorando a minha saturação e só ir ao hospital quando estiver baixando?
A saturação de oxigênio indicao nível de oxigenação do sangue. O sangue se oxigena nos pulmões, onde as moléculas de oxigênio viajam do ar para o sangue e se combinam com a hemoglobina formando a oxi-hemoglobina, e com ela se distribuem por todo o corpo. A saturação arterial de oxigênio no sangue (SaO2), é um importante parâmetro para avaliar a função respiratória. Em muitos casos, segundo o quadro clínico, a idade e a situação do paciente, permite tirar conclusões sobre a função e a atividade pulmonar.
- O valor da saturação de oxigênio em sangue para os humanos sadios pode variar na faixa de 95-99%. Para as pessoas fumantes, estes valores são mais baixos.
- Abaixo de 93% já deve-se acender um estado de alerta.
- Uma saturação de oxigênio em sangue inferior ao 90% implica um baixo teor de oxigênio nos tecidos orgânicos.
Rastrear a saturação é uma boa medida para avaliar a função pulmonar, inclusive no caso da Covid-19, porém a melhor forma de se fazer isso de forma autônoma é usando um oxímetro de dedo. Os aplicativos de telefones celulares não produzem resultados confiáveis e podem dar uma falsa sensação de segurança.
A saturação diz quando preciso ser internado? A saturação é um bom alerta, mas é um dentre muitos fatores. Não é um diagnóstico. É necessária uma avaliação global do paciente.
Como os antivirais funcionam?
Os antivirais são uma classe de medicamentos usados ??no tratamento de vírus.
Os vírus não podem se reproduzir sozinhos, para sobreviver, eles procuram células saudáveis ??no corpo humano e as usam para fazer ‘cópias’ de si mesmas.
Os antivirais interrompem esse processo, impedindo que vírus entrem nas células saudáveis, multiplicando ou escapando das células infectadas.
(QF) E se tiver que me cuidar em casa? O que devo fazer?
(Questão NM): Se eu pegar o vírus o que fazer?
Se você tiver o COVID-19 possível ou confirmado:
- Fique em casa longe do trabalho, da escola e de outros locais públicos. Se precisar sair, evite usar qualquer tipo de transporte público, compartilhamento de passeios ou táxi.
- Monitore seus sintomas cuidadosamente. Se seus sintomas piorarem, procure um médico imediatamente.
- Descanse e mantenha-se hidratado.
- Se você tiver uma consulta médica, ligue para o médico com antecedência e informe que você tem ou pode ter o COVID-19.
- Em emergências médicas, ligue para o DISQUE SAÚDE 136 e notifique o pessoal de despacho que você possui ou pode ter o COVID-19.
- Cubra sua tosse e espirro.
- Lave as mãos frequentemente com água e sabão por pelo menos 20 segundos ou limpe-as com um desinfetante para as mãos à base de álcool que contenha pelo menos 60% de álcool.
- Tanto quanto possível, fique em uma sala específica e longe de outras pessoas em sua casa. Além disso, você deve usar um banheiro separado, se disponível. Se precisar estar perto de outras pessoas dentro ou fora de casa, use uma máscara.
- Evite compartilhar itens pessoais com outras pessoas da sua casa, como pratos, toalhas e roupas de cama.
- Limpe todas as superfícies tocadas com frequência, como balcões, mesas e maçanetas. Use sprays ou panos de limpeza doméstica, de acordo com as instruções do rótulo.
- Se você desenvolver sinais de alerta de emergência para COVID-19, procure atendimento médico imediatamente. Os sinais de alerta de emergência incluem , entre outros:
- Dificuldade em respirar ou falta de ar.
- Dor ou pressão persistente no peito.
- Nova confusão ou incapacidade de despertar.
- Lábios ou rosto azulados.
Para qualquer dúvida adicional sobre o seu tratamento, entre em contato com seu médico ou departamento de saúde estadual ou local.
Se precisar cuidar de alguém em casa:
- Certifique-se de que o doente beba muitos líquidos para se manter hidratado e repouse em casa.
- Medicamentos vendidos sem receita podem prejudicar o doente.
- Para a maioria das pessoas, os sintomas duram alguns dias e melhoram após uma semana.
(QF) Por que demorará tanto tempo para uma vacina contra o coronavírus estar pronta?
(Questão HWM) Acho que perguntas sobre, quando teremos vacina, ou quando teremos tratamento, são muito vagas. Infelizmente não temos ainda como responder isso, apenas largas estimativas?
(Questão LM): Mas, então, não há esperança para a vacinação?
O desenvolvimento da vacina leva muito tempo porque existem muitas etapas no processo. Os pesquisadores devem garantir que a vacina seja segura e cause a resposta imune correta sem causar outros problemas.
Existem muitas etapas de testes, tanto no laboratório quanto nos ensaios clínicos, que devem ser concluídos antes que a produção em larga escala possa começar.
No passado, esse processo levou de 5 a 10 anos. Uma previsão muito otimista estima que uma vacina contra o vírus COVID-19 possa estar pronta em 12 a 24 meses.
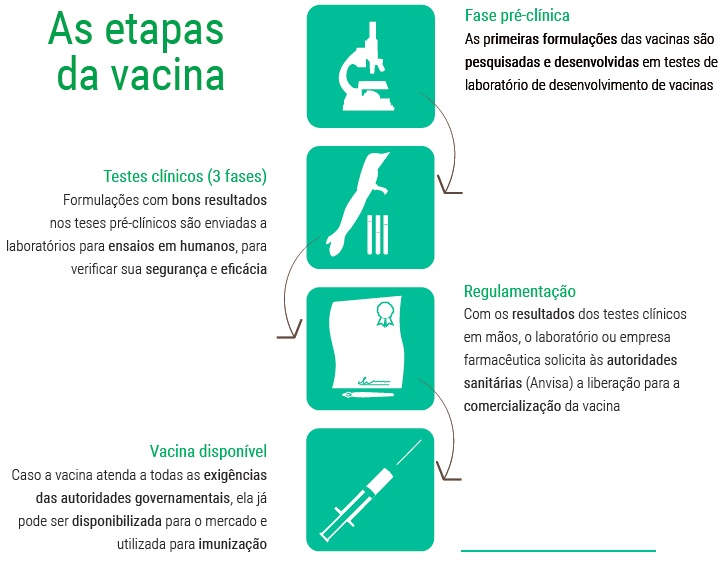
Temos muitas pesquisas em andamento. Apesar de, na Ciência, uma grande maioria de hipóteses e tentativas apresentarem resultados negativos. Até mesmo os resultados negativos das pesquisas nos ensinam algo mais sobre o vírus ou a doença. De modo, que há muita confiança da Ciência e seus pesquisadores chegarem a uma vacina eficiente, mas não é um processo rápido.
(Questão LM) É verdade que o vírus está em mutação? Se sim, uma vacina estaria descartada? Ou qual seria a expectativa de ter uma vacina para esse vírus? E em tempo estaria disponível para a população?
Haverá vacinas? Isto é certeza. Serão eficazes? Isto não sabemos. Vou me basear no excelente artigo da Dra. Nuria Izquierdo-Useros que compara as pesquisas de vacina para o COVID-19 e a AIDS.
Por exemplo, para o vírus HIV que causa a Aids também foi feita uma vacina, o que nunca se conseguiu é que fosse eficaz. Em relação a uma vacina para o vírus SARS-Cov-2 (causador da Covid-19), elas já estão em desenvolvimento e, quando forem testadas, saberemos se funcionam ou não.
Vamos comparar os dois casos.
| Nenhuma pessoa infectada pelo HIV se curou de forma natural graças ao seu sistema imunológico. | No caso da infecção pelo vírus da Covid-19, muita gente o superou graças à ação de seu próprio sistema imunológico, que é justamente o mecanismo que as vacinas utilizam para combater os vírus. |
| O vírus HIV muda tanto que se fala que uma pessoa infectada com ele que não estiver sob tratamento tem milhões e milhões de vírus diferentes, porque cada vírus no corpo dessa pessoa incorpora variações. | O vírus, diferentemente do que ocorre com o HIV, tem uma taxa de mutação muito, muito, muito mais baixa. |
| Falamos de múltiplos vírus muito parecidos, mas com pequenas diferenças. A vacina teria que ser eficaz contra cada uma dessas pequenas variações, que vão mudando ainda mais ao longo do tempo. Como sua taxa de mutação é tão alta, a realidade é que necessitamos de uma vacina para milhões de vírus diferentes. | No vírus da CoVid-19, as variações são menores porque sua taxa de introdução de erros ao se replicar é muito menor. É um vírus geneticamente muito mais estável. |
| Ao serem replicados, o HIV produz muitos erros porque precisa se retrotranscrever, do RNA passa a DNA para se integrar no genoma da célula. | A retrotranscrição é um passo que não está presente no coronavírus, que é um vírus de RNA que não se integra no genoma da célula. |
Produzir menos erros que o HIV ao se replicar não quer dizer que o vírus da Covid-19 não mude, mas suas mudanças são bem mais lentas e mais previsíveis. E, assim poderemos desenhar vacinas e tratamentos que possam ser úteis não só para o vírus que estamos vendo agora, mas também para os que pensamos que poderão vir no futuro.
Mas otimismo não significa certeza. É claro que haverá vacinas, mas não sabemos se serão eficazes. Quando saberemos? Uma previsão muito, muito otimista levará cerca de 2 anos, pois precisam passar por várias fases para:
- Provar seu efeito em modelos animais, na fase pré-clínica.
- E passar para a fase clínica, com teste em humanos.
E dois anos já seria um tempo recorde, pois normalmente as vacinas demoram de cinco a dez anos para chegar ao mercado e serem utilizadas.
Se as etapas não forem cuidadosamente realizadas no devido ritmo e tempo, corremos o risco de ter vacinas que podem causar danos ou mesmo mortes. E isso poderia até reforçar os movimentos antivacina já existentes.
Como funciona um teste COVID-19 típico?
Os testes geralmente coletam uma amostra de um paciente e a processam para que a assinatura genética específica do vírus possa ser detectada.
O que significa teste aleatório?
Teste aleatório significa selecionar pessoas para um teste arbitrariamente. Fazer, por exemplo, um teste para descobrir como é comum a exposição ao COVID-19 em uma cidade de 10.000 pessoas.
Testar todo mundo que trabalha no hospital da cidade não seria representativo de toda a cidade, pois os funcionários do hospital correm maior risco de serem expostos ao COVID-19.
Um exemplo de como gerar uma amostra aleatória de 200 pessoas seria usar uma lista de todos os moradores da cidade, atribuir a cada um número único entre 1 e 10.000 e, em seguida, executar um gerador de números aleatórios que produz 200 números exclusivos entre 1 e 10.000 e, em seguida, fazer o teste nessas 200 pessoas.
O COVID-19 afeta pessoas com diferentes tipos sanguíneos de maneira diferente?
Não há pesquisas suficientes para dizer conclusivamente se diferentes tipos sanguíneos são mais ou menos suscetíveis ao COVID-19.
Houve apenas um estudo que investiga a relação entre o tipo sanguíneo e o COVID-19, mas este trabalho não foi formalmente avaliado pela comunidade científica.
O estudo relatou uma associação estatisticamente significativa entre pessoas com sangue tipo A e infecção por SARS-CoV-2; no entanto, é necessário fazer mais pesquisas para tirar alguma conclusão sobre esse assunto.
(QF) O que acontece no tratamento quando desenvolvemos um caso grave no hospital?
A maioria dos cuidados hospitalares envolve o gerenciamento de condições que ocorrem como resultado de uma infecção por COVID-19, por exemplo, pneumonia ou dificuldade respiratória grave.
A maioria dos tratamentos para essas condições inclui suporte respiratório.
Esse suporte pode ser
- oxigenoterapia de alto fluxo,
- ventilação mecânica,
- em casos raros, suporte de órgãos com um tubo de respiração inserido pela boca ou nariz na traquéia juntamente com ventilação mecânica.
As terapias que visam especificamente o vírus COVID-19, como antivirais, estão em vários estágios de desenvolvimento e teste.
Para um paciente que sofria de coronavírus nos EUA, os médicos receberam permissão de uso compassivo do remdesivir para testar um medicamento experimental fora de um estudo clínico. Quando os ensaios clínicos forem concluídos, descobriremos se o remdesivir é eficaz no tratamento de pacientes com COVID-19.
(QF) Uma pessoa pode dar negativo e depois dar positivo para COVID-19?
Usando os testes de diagnóstico desenvolvidos, um resultado negativo significa que o vírus que causa o COVID-19 não foi encontrado na amostra da pessoa.
Um motivo pode ser que nos estágios iniciais da infecção, é possível que o vírus não seja detectado.
Para o COVID-19, um resultado de teste negativo para uma amostra coletada enquanto uma pessoa apresenta sintomas provavelmente significa que o vírus COVID-19 não está causando sua doença atual.
(QF) Os antibióticos são eficazes na prevenção ou tratamento do COVID-19?
Não. Vírus não são Bactérias. Segundo a Organização Mundial da Saúde, os antibióticos não funcionam contra vírus. Eles trabalham apenas em infecções bacterianas.
O COVID-19 é causado por um vírus, portanto os antibióticos não funcionam.
Antibióticos não devem ser usados ??como um meio de prevenção ou tratamento de COVID-19. Eles devem ser usados ??apenas como indicado por um médico para tratar uma infecção bacteriana.
(QF) O que é o teste sorológico e pode ser usado para descobrir quando voltar ao trabalho?
Um teste sorológico é usado para mostrar se uma pessoa tem anticorpos contra um germe.
Se uma pessoa tem anticorpos contra o coronavírus, significa que ela foi exposta ao vírus COVID-19 em algum momento.
Os testes para anticorpos contra o coronavírus ainda estão sendo melhorados e validados. Eles podem mostrar se o sistema imunológico de alguém encontrou o vírus. Mas não se sabe qual nível de anticorpos, se houver, confere proteção contra o coronavírus, portanto os resultados do teste não podem indicar se uma pessoa está imune a uma infecção futura. E não se sabe quanto tempo essa imunidade pode durar.
Portanto, sem aprender mais sobre o COVID-19, apenas os testes sorológicos não podem ser usados ??para determinar quando voltar ao trabalho.
Além disso, a precisão de um teste sorológico depende tanto de sua qualidade quanto de quão comum é o COVID-19 na população.
Tomemos o exemplo: Fazer um teste com uma sensibilidade de 94% e uma especificidade de 96% em uma cidade com 10.000 habitantes, onde 1% das pessoas tinha COVID-19.
Se esse 1% – 100 pessoas – que tinham COVID-19 também tivesse anticorpos, 94 (94% de 100) deles apresentariam teste positivo.
Dos 9.900 não infectados, 9.504 (96% de 9.900) testariam corretamente negativos. No entanto, os 396 restantes (4% de 9.900) seriam positivos, mesmo que não possuam anticorpos. Assim, 396 dos 490 (94 + 396) resultados positivos (4 em cada 5) estariam incorretos. Estes são chamados de falsos positivos.
Mesmo que 2% da cidade tivesse COVID-19, 2 em cada 3 pessoas que obtiveram resultados positivos não teriam realmente anticorpos.
Quando a prevalência da doença é baixa, a triagem populacional de massa encontra esse problema falso positivo.